Новости
Пневмония версус туберкулез: и снова в бой! Обзор клинического случая №2
-
 17.12.2020
17.12.2020
-
 2657
2657
Продолжаем обсуждение вопроса о трудности диагностики туберкулеза.
В предыдущей статье был рассмотрен клинический случай 1, который ярко описывал сложности постановки диагноза «туберкулез легких» в условиях амбулаторного приема и общесоматического стационара. Окончательный верный диагноз пациенту был поставлен только в пульмонологическом отделении больницы.
Сегодня рассмотрим сложности, которые могут возникнуть на пути диагностики туберкулеза уже в условиях пульмонологического стационара.
Несмотря на развитие диагностики и медицины в целом, туберкулез по-прежнему остается сложной проблемой. Во многом благодаря разнообразию и, одновременно, схожести клинических и диагностических проявлений с другими соматическими заболеваниями.
Рассмотрим клинический случай, описанный в журнале «Пульмонология» от 2018 г. Им поделились коллеги с кафедры факультетской терапии Самарского государственного медицинского университета. (О.В.Фатенков, Е.А.Бородулина, О.А.Рубаненко, Г.Н.Светлова, С.В.Арзамасцева, Федеральное государственное бюджетное образовательное учреждение высшего образования «Самарский государственный медицинский университет»)
Пациентка 23 лет поступила 25.09.15 в пульмонологическое отделение клиники факультетской терапии в экстренном порядке с диагнозом «внебольничная бактериальная двусторонняя полисегментарная пневмония с локализацией слева и справа в верхних долях средней степени тяжести».
Жалобы на редкий кашель со скудной вязкой мокротой слизисто-гнойного характера, одышку смешанного характера в покое, усиливающуюся при незначительной физической нагрузке, боли за грудиной при кашле, общую слабость.
Заболела остро 14.09.15, когда появились описанные жалобы и повышение температуры до 39,6 °С. Лечилась самостоятельно (парацетамол, бромгексин) – без эффекта. Обратилась в поликлинику, где 17.09.15 выполнена обзорная рентгенография (РГ) органов грудной клетки (ОГК) (рис. 1)(О.В.Фатенков с соавт., 2018)
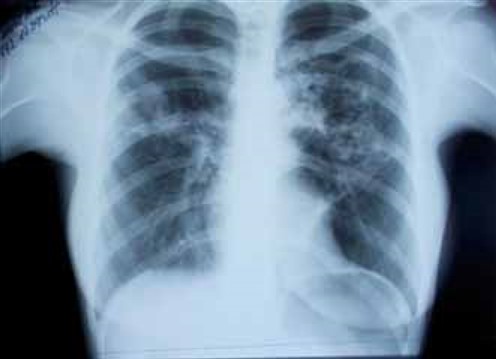
в верхних долях обоих легких – хлопьевидные участки неоднородной инфильтрации в S3 верхней доли с распадом и формированием полостей слева. Корни инфильтрированы. Диафрагма и синусы не изменены. Междолевая плевра слева подчеркнута.
В посеве мокроты 21.09.15 выявлен Streptococcus pneumoniaе. 22.09.15 проведена проба Диаскинтест – результат отрицательный.
Пациентка направлена на консультацию в противотуберкулезный диспансер в связи с подозрением на ТЛ.
В противотуберкулезном диспансере выполнены троекратный анализ мокроты на микобактерии туберкулеза (МБТ) – результат отрицательный; 22.09.15 – полимеразная цепная реакция (ПЦР) – результат отрицательный, диагноз ТЛ исключен. Рекомендовано лечение в пульмонологическом стационаре, куда пациентка поступила 25.09.15 (на 11-й день болезни). (О.В. Фатенков с соавт., 2018)
Объективно при осмотре 25.09.15: состояние средней степени тяжести. Температура 39,5 °С. В легких – притупление перкуторного тона справа и слева в верхних отделах. При аускультации дыхание в верхних отделах – ослабленное везикулярное, мелкопузырчатые хрипы. ЧДД– 22 в мин. Сатурация кислородом – 92–94 %. Тоны сердца громкие, ритм правильный, ЧСС – 82 в минуту. АД – 120 × 80 мм рт. ст.
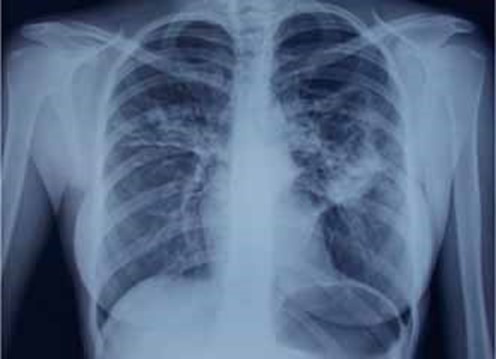
На обзорной РГ ОГК при поступлении 25.09.15 (рис. 2) справа за I–III ребрами и слева за II–IV ребрами – участки неоднородной инфильтрации легочной ткани размерами 3 × 6 см справа и 6 × 8 см – слева, при этом слева нельзя исключить очаги деструкции в центре инфильтрата. Корни уплотнены, расширены. Сердце и аорта не изменены. Заключение: двусторонняя верхнедолевая полисегментарная пневмония с элементами деструкции слева. (О.В. Фатенков с соавт., 2018)
Общий анализ крови от 28.09.15: лейкоциты – 9,12 × 109 / л (4,0–9,0 × 109 ); эозинофилы – 1 % (0–5); палочкоядерные – 7 % (1–6); сегментоядерные – 70 % (47–72); лимфоциты – 14 % (19–37), моноциты – 8 % (3–11); эритроциты – 4,91 × 1012 / л (3,7–4,7×1012), гемоглобин – 114 г / л (120–140), тромбоциты – 334 × 109 / л (180–320 × 109), СОЭ – 60 мм / ч (1–10). Биохимический анализ крови от 28.09.15: общий белок – 81,8 г / л (68–85); общий билирубин – 14,5 мкм / л (5,05–20, 5); прямой билирубин – 1,5 мкм / л (0,8–5,9); АлТ – 11,1 U / L (≤ 40), АсТ– 19,4 U / L (≤ 40); мочевина – 3,3 ммоль / л (3,8–8,3); креатинин – 72 мкм / л (44–115); глюкоза – 4,9 ммоль / л (3,38–5, 89); ПТИ – 63 % (74–105). Общий анализ мочи от 28.09.15 – без патологических изменений. RW, ВИЧ, гепатит В и С – отрицательны. (О.В. Фатенков с соавт., 2018)
28.09.15: мокрота слизисто-гнойная, лейкоциты – умеренное количество, эластические волокна единичны, МБТ не обнаружены. В анализе мокроты от 30.09.15 МБТ не обнаружены. Посев мокроты с определением чувствительности к антибиотикам от 30.09.15: S. pneumoniaе чувствителен к защищенным ингибиторами пенициллиназы полусинтетическим пенициллинам, некоторым цефалоспоринам, аминогликозидам, фторхинолонам, макролидам. (О.В. Фатенков с соавт., 2018)
Пациентке поставлен клинический диагноз: «Внебольничная бактериальная (стрептококковая) двусторонняя полисегментарная пневмония с локализацией слева и справа в верхних долях, средней степени тяжести, дыхательная недостаточность I степени».
Проведено лечение антибактериальными препаратами группы фторхинолонов (ципрофлоксацин 0,2 г внутривенно 2 раза в день), макролидов (кларитромицин по 0,5 г пер - орально 2 раза в день). Проводилась дезинтоксикационная, общеукрепляющая и муколитическая терапия (бромгексин 8 мг 3 раза в день, фитопрепараты – грудной сбор № 4).
Отмечена положительная динамика: за первые 2 дня лечения температура снизилась с 39,6 до 37,3 °С, уменьшилась одышка, кашель стал несколько реже. (О.В. Фатенков с соавт., 2018)
Однако в дальнейшем субфебрилитет, одышка при небольшой физической нагрузке, кашель со слизисто-гнойной мокротой оставались без изменений. На 10-й день лечения проведена коррекция антимикробной терапии: отменены препараты ципрофлоксацина и кларитромицина и на - значен амикацин по 1,0 г внутримышечно 3 раза в день. (О.В. Фатенков с соавт., 2018)
Несмотря на сочетанную антибактериальную терапию, сохранялись умеренный кашель со скудной слизистой мокротой, одышка при обычной физической нагрузке, общая слабость, субфебрилитет. Общий анализ крови 05.10.15: лейкоциты – 8,86 × 109 / л; эозинофилы – 2 %; палочкоядерные – 6 %; сегментоядерные – 71 %; лимфоциты – 12 %; моноциты – 9 %; эритроциты – 4,82 × 1012 / л; гемоглобин – 119 г / л; тромбоциты – 320 × 109 / л; СОЭ – 54 мм / ч. Биохимический анализ крови и общий анализ мочи от 05.10.15 – без отрицательной динамики.
На контрольной обзорной РГ ОГК в прямой проекции от 09.10.15 (на 15-й день лечения в стационаре) определяется положительная рентгенологическая динамика (рис. 3):
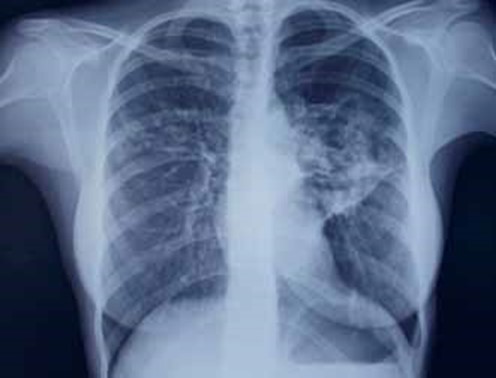
cлева и справа в верхних и средних отделах уменьшились размеры и интенсивность участков инфильтрации легочной ткани. Заключение: двусторонняя верхнедолевая пневмония в стадии разрешения. (О.В.Фатенков с соавт., 2018)
Учитывая замедленную и слабовыраженную положительную динамику с учетом длительной комбинированной антибактериальной терапии, рекомендовано проведение компьютерной томографии (КТ). КТ выполнена 10.10.15 (рис. 4).
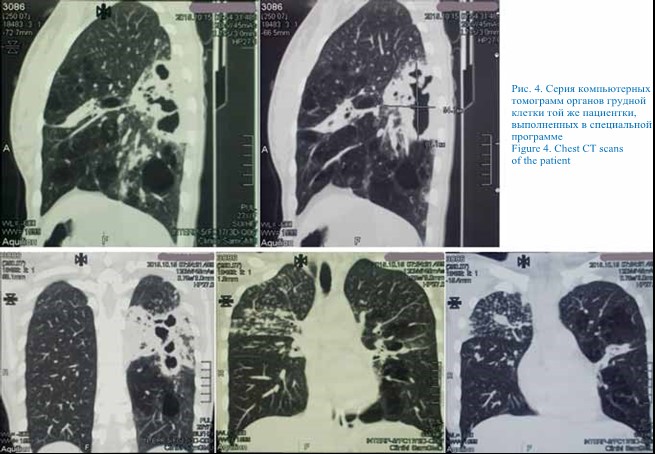
На серии снимков КТ ОГК, выполненных в специальной программе, слева в S6 определяется крупное полостное образование с толстыми стенками и перегородками в структуре размером 80 × 55 мм с многочисленными перифокальными разнокалиберными очагами, зоной снижения прозрачности по типу консолидации (инфильтрации). Слева в верхней и нижней долях – крупные центрилобулярные воздушные полости размером ≤ 33 мм (центрилобулярная эмфизема). Также слева отмечается фиброателектаз S3 с цилиндрическими бронхоэктазами. Справа в S3 верхней доли и S5 средней доли определяются многочисленные очаги ≤ 8 мм с тенденцией к слиянию. Легочный рисунок не усилен. Просвет трахеи, бронхов среднего калибра сохранен, стенки бронхов не утолщены. Лимфатические узлы правой паратрахеальной группы умеренно увеличены (≤ 15 мм по линии оси). Сердце, магистральные сосуды и диафрагма обычно расположены, контуры их не изменены. Жидкость в плевральных полостях не визуализируется. (О.В. Фатенков с соавт., 2018)
По данным КТ – картина инфильтративного ТЛ с распадом. Учитывая выраженные сохраняющиеся изменения после проведенного лечения, наличие полостей распада, характерные для ТЛ, пациентка повторно направлена в специализированное учреждение – противотуберкулезный диспансер. При обследовании фтизиатром диагноз ТЛ подтвердился, обнаружены МБТ методом микроскопии, пациентка переведена на дальнейшее лечение в противотуберкулезный диспансер. (О.В. Фатенков с соавт., 2018)
Таким образом, диагноз «туберкулез легких» был поставлен пациентке спустя 3 недели после поступления в пульмонологический стационар кафедры факультетской терапии Самарского государственного медицинского университета.
Оценивая причины столь сложной диагностики, авторы обращают внимание на наличие весьма значительных факторов, говорящих в «пользу» лобарной пневмонии: это и физикальные данные при поступлении (уже тогда было очевидно, что имеется воспалительный процесс в легких), характерные для пневмонии данные анализа крови (небольшой лейкоцитоз с высокими цифрами СОЭ (до 60)), дважды выполненный посев мокроты с выделением S.pneumoniae, как этиологического фактора. Плюс к этому- отрицательная микроскопия мокроты на МБТ, отрицательный Диаскинтест, отрицательный анализ ПЦР.2
На основе анализа литературы авторы делают предположение, что отрицательный Диаскинтест может быть связан с лимфопенией, а чувствительность ПЦР в реальном времени картриджной технологии Gene-XPert для образцов с отрицательным результатом микроскопии (как в рассмотренном клиническом примере) составляет 68 % (61–74 %) 2
Наличие отрицательных данных ПЦР при отрицательных анализах микроскопии, исключающих ТЛ, представляет определенные трудности для выбора дальнейшей тактики лечения. Авторы подчеркивают, что особенно острой проблема дифференциальной диагностики становится в случаях выявления ТЛ у пациентов с отсутствием адекватного ответа на стандартную терапию пневмонии с отрицательными результатами Диаскинтеста, ПЦР, бактериологического посева на МБТ, что и было продемонстрировано в данном клиническом случае.2
Отдельной строкой авторы останавливаются на анализе данных посева мокроты: дважды был выделен S.pneumoniae в клинически значимой степени. Таким образом, возможна mixt-инфекция бронхолегочной системы различными микроорганизмами (наряду с МБТ) При этом неспецифические микроорганизмы обнаруживаются на более ранних этапах диагностики и ограничивают дальнейший диагностический поиск для своевременного уточнения значимого этиологического фактора.2
Заключительное решение при диагностике принимается по результатам КТ в отсутствие положительной динамики (клинической, рентгенологической) на фоне назначенной антимикробной терапии; при этом диагностический поиск для подтверждения диагноза ТЛ следует продолжить.2
В подтверждение своих выводов авторы ссылаются на данные литературы, по которым МБТ в анализе мокроты в первое время почти всегда отсутствуют и обнаруживаются только с появлением распада легочной ткани, который появляется только к концу 1-й – началу 2-й недели заболевания; обнаружение МБТ в этот период более характерно. По данным ряда исследователей, при наличии клинически подтвержденного ТЛ и обследовании в начале заболевания МБТ обнаруживаются по результатам микроскопии лишь в 33,8 % случаев.2
В заключение авторы подчеркивают, что, несмотря на отсутствие МБТ при двукратной лабораторной диагностике и отрицательный результат Диаскинтеста, подозрение на ТЛ сохранялось. Отсутствие значимой положительной клинико-рентгенологической динамики и характерная картина при КТ явились основанием для очередного обследования на ТЛ, когда методом ПЦР были обнаружены МБТ и пациентка переведена в профильное лечебное учреждение.2
Для проведения дифференциальной диагностики у пациентов с инфильтрацией легочной ткани и недостаточным эффектом антибактериальной терапии целесообразно воспользоваться высокоинформативными методами, включая молекулярно-генетические, КТ и повторные анализы мокроты на МБТ.2

