Новости
Оториноларингология: обзор отечественных публикаций. Январь-2023

Фото из открытого источника (Яндекс-картинки)
-
 26.01.2023
26.01.2023
-
 857
857
Здравствуйте, уважаемые коллеги. Сегодня вашему вниманию предлагается небольшой обзор отечественных публикаций за последние месяцы.
Цель исследования. Повысить эффективность лечения патологии гортани, ассоциированной с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), определить показания к назначению противовоспалительной терапии этим пациентам.
Материал и методы. Проведено обследование и лечение 120 пациентов, из них 58 мужчин и 62 женщин, в возрасте от 30 до 82 лет с ГЭРБ-ассоциированной патологией гортани. Сформированы три группы пациентов, сопоставимые по воз[1]расту и полу, в соответствии с типом пахидермии межчерпаловидной области; 1-й тип (40 больных) — пахидермия не выходит за пределы середины черпаловидного хряща (по Г.Ф. Иванченко), менее 3 мм, без признаков перифокального воспаления; 2-й тип (40 больных) — пахидермия больших размеров, выходящая за пределы середины черпаловидного хряща с распространением на всю межчерпаловидную область (по Г.Ф. Иванченко), часто в сочетании с гиперкератозом или дисплазией эпителия; 3-й тип (30 больных) — пахидермия больших размеров в сочетании с выраженным перифокальным воспалением.
Все пациенты получали антирефлюксную терапию. Каждая группа разделена на две подгруппы: пациенты, которые не получали противовоспалительную терапию, и пациенты, получавшие противовоспалительную терапию, основу которой составили ингаляции дегазированной щелочной минеральной водой, а также по показаниям ацетилцистеин, бензилдиметиламмония хлорид 0,01% или гидроксиметилхиноксалиндиоксид, при выраженном отеке слизистой оболочки — будесонид. Все пациенты заполняли опросник «Шкала рефлюксных симптомов» до и после лечения.
Результаты. У пациентов 2-й группы (при пахидермии 2-го типа) эффективность противовоспалительной терапии составила 75%. Из 20 пациентов этой группы после ингаляционной терапии у 4 пациентов пахидермия межчерпаловидной области исчезла, у 11 пациентов визуализировался 1-й тип пахидермии, у 5 (25%) пациентов выраженная динамика не отмечена. У пациентов 3-й группы (с пахидермией 3-го типа) эффективность ингаляционного лечения составила 100%, из 15 пациентов после ингаляционной терапии 2-й тип пахидермии диагностирован у 8 пациентов, 1-й тип пахидермии — у 7 пациентов. У 4 пациентов комплексная терапия привела к полному исчезновению рефлюкс-ассоциированных гранулем гортани без хирургического лечения. Эффективность ингаляционной терапии в отношении жалоб пациентов через месяц составила 87%, тогда как эффективность лечения пациентов без ингаляций — 45%.
Выводы. Показаниями к назначению ингаляционной противовоспалительной терапии у пациентов с рефлюкс-ассоциированной патологией гортани являются наличие жалоб на охриплость, сухость, першение, ком в горле и хронический кашель, эндоларингоскопические признаки обострения хронического воспаления слизистой оболочки задних отделов гортани.
Введение. На сегодняшний день тактика ведения пациентов с перфорацией перегородки носа различной этиологии остается одним из наиболее актуальных и сложных разделов в оториноларингологической практике. Описано множество разнообразных методов как консервативного и хирургического, так и комбинированного лечения. Техники хирургического лечение перфорации перегородки носа с целью полного устранения дефекта можно подразделить на две основные группы. Основная – эндоназальное пластическое закрытие путем мобилизации мукоперихондрия и мукопериоста с последующим сведением и ушиванием краев перфорации, либо аналогичная операция открытым ринопластическим доступом, как правило, с имплантированием хрящевого аутотрансплантата. Вторая – более современные эндоназальные методики, основанные на перемещении различных регионарных мукоперихондриальных и мукопериостальных моно- либо билатеральных лоскутов в зону перфорации под эндоскопическим контролем.
Цель. Разработать и обосновать алгоритм обследования и лечения пациентов с перфорациями перегородки носа.
Материалы и методы. В основу материала взяты данные научно-исследовательской литературы с результатами существующих методов обследования и лечения пациентов с перфорациями перегородки носа, их потенциала и ограничений, включая информацию о гистологических исследованиях образцов тканей, полученных с краев перфорации у пациентов, клинических и морфофункциональных характеристиках слизистой оболочки полости носа.
Проведен анализ результатов, полученных в период с февраля по апрель 2022 года. Проанализированы данные 50 пациентов в отделении заболеваний носа и глотки ФГБУ НМИЦО ФМБА России, разделенных на основную и контрольную группы по 25 человек. Основная группа – пациенты, которые находились на амбулаторном лечении после первичной консультации. Контрольная – здоровые добровольцы без признаков патологии носа, околоносовых пазух.
Результаты. На основании полученных данных c учетом клинических и морфофункциональных характеристик слизистой оболочки полости носа разработаны методические рекомендации по обследованию и лечению пациентов с перфорациями перегородки носа (рис. 1). Проведены апробация и внедрение разработанной методики в клинических условиях.
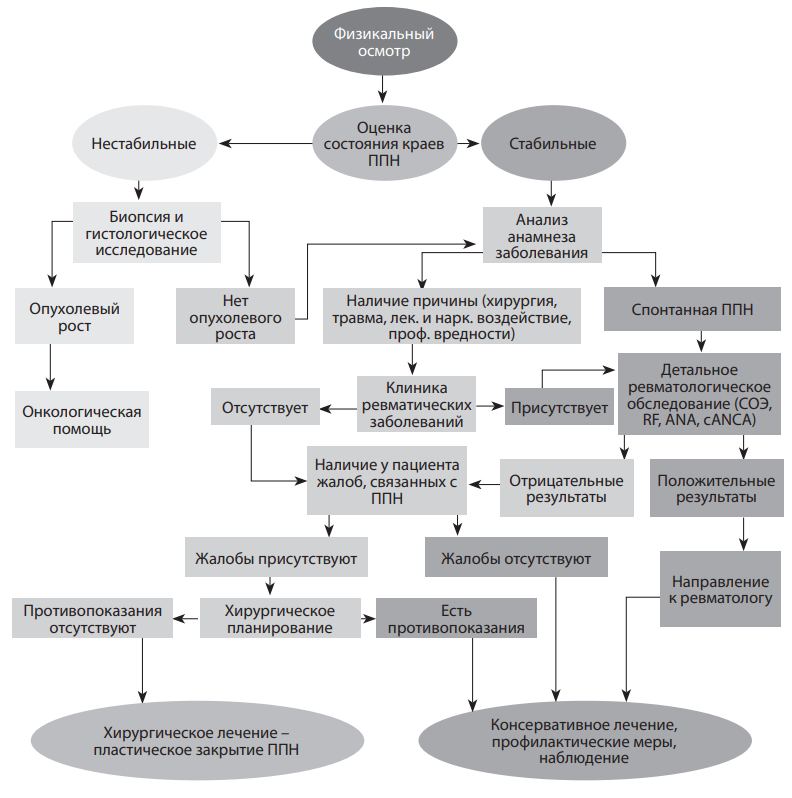
Рисунок 1. Алгоритм обследования и лечения пациентов с перфорациями перегородки носа
Заключение. Разработанный алгоритм основан на поэтапном определении этиологических факторов либо комплекса причин, спровоцировавших развитие перфорации перегородки носа, и соответствующем выборе того или иного метода консервативного и хирургического лечения. Алгоритм внедрен в практику оториноларингологической помощи структурных подразделений ФМБА России, где активно используется в связи с относительной простотой в применении, что позволит в будущем, используя системный анализ, актуализировать статистические данные по перфорации перегородки носа как нозологической единице. На этом основании в перспективе планируется унифицировать и стандартизировать методы лечения пациентов с данной патологией, лидирующие позиции в которых, без сомнения, будет занимать пластическое закрытие перфорации перегородки носа различными вариантами регионарных лоскутов под эндоскопическим контролем
Актуальность. В контексте оптимизации предоперационного лечения хронического гнойного среднего отита актуально изучение изменений биохимических маркеров воспаления в среднем ухе для обоснования назначения противовоспалительной терапии в целях профилактики осложнений в послеоперационном периоде отохирургии.
Цель исследования. Изучить предоперационный уровень показателей воспалительного метаболизма и повысить эффективность предоперационной фармакотерапии пациентов с хроническим гнойным средним отитом путем применения противовоспалительного препарата аммония глицирризината.
Пациенты и методы. В проспективном исследовании приняли участие 48 пациентов с диагнозом хронический гнойный средний отит. В качестве предоперационного лечения контрольная группа (n = 24) получала стандартную терапию, пациентам основной группы (n = 24) дополнительно назначен противовоспалительный препарат аммония глицирризината. В ходе 30-дневного наблюдения проводился анализ данных дневников пациентов и оценка биоматериала (мукопериост, костная ткань) методом иммуноферментного анализа.
Результаты. У пациентов, получавших курсовое противовоспалительное лечение аммония глицирризинатом, уровни провоспалительных маркеров (матриксных металлопротеиназ и продуктов перекисного окисления липидов) костной ткани и мукопериоста среднего уха определялись достоверно ниже относительно контроля. Пациенты основной группы к 10-му дню лечения отмечали значительный регресс симптомов заболевания (дискомфорт, оталгия и оторея в пораженном ухе), в сравнении с контрольной группой.
На сроке один год после проведенного оперативного вмешательства ревизия среднего уха с созданием неотимпанальной мембраны потребовалась 6 (25%) пациентам группы контроля и одному пациенту основной группы (4%).
Выводы. Включение противовоспалительного препарата аммония глицирризината в предоперационную подготовку пациентов с хроническим гнойным средним отитом позволило добиться в оптимальные сроки значимого снижения выраженности основных симптомов, объективной положительной динамики биомаркеров воспаления костной ткани и мукопериоста среднего уха, улучшения прогноза течения заболевания в виде снижения частоты осложнений с необходимостью реоперации на сроке один год после проведенной отохирургии.
Введение. Опухоли слюнной железы составляют 5% в структуре онкологической заболеваемости, причем до 80% опухолей поражают большие слюнные железы с локализацией опухоли в 20% случаев в глоточном отростке околоушной слюнной железы. Основным клиническим признаком опухоли околоушной слюнной железы является наличие медленно увеличивающегося образования в зоне расположения железы. Нередко недооценка клинической симптоматики опухолей слюнных желез является причиной поздней диагностики этого заболевания и начальные проявления процесса остаются длительно незамеченными.
Основная часть. С целью повышения эффективности клинической диагностики опухолей слюнных желез сотрудниками кафедры челюстно-лицевой хирургии, оториноларингологии и топографической анатомии с оперативной хирургией ФГБОУ ВО «ВГМУ им. Н.Н. Бурденко» Минздрава России изучены клинико-анатомические параллели изменения уха, горла и носа при поражениях глоточного отростка околоушной слюнной железы. Приведем краткое описание клинического случая.
Больная Г. 1963 года рождения. Поступила в начале октября 2020 г. в оториноларингологическое отделение по срочной помощи с жалобами на боль в горле при глотании, преимущественно в левой половине глотки, болезненность при открытии рта и глотании пищи, гнусавость, храп и апноэ сна.
Анамнез заболевания составлял около 2 лет. В этот период за медицинской помощью обращалась в несколько лечебных учреждений, в которых выполнено несколько биопсий из покрывающих опухоль глотки тканей. Патологических изменений в исследуемом материале не было. Больная курит.
При осмотре температура тела 36,6°C. Регионарные лимфатические узлы не увеличены и безболезненные при пальпации. Отмечается выбухание кнутри левой боковой стенки глотки и мягкого нёба. При пальпации опухоль плотная, слегка болезненная. Слизистая оболочка глотки незначительно гиперемирована в области левой передней небной дужки.
Результаты КТ: дополнительное солидное образование левого парафарингеального пространства размером 55×34 мм. Результат цитологического исследования биоптата: плеоморфная аденома.
Больной выполнено хирургическое удаление опухоли. При выписке жалоб нет. Речь и глотание в норме. Восстановилась симметрия мягкого нёба. При динамическом наблюдении и контрольной КТ через 6 мес рецидива не выявлено.
Заключение. Приведенное наблюдение наглядно демонстрирует актуальность изучения клинических проявлений данной патологии со стороны уха, горла, носа и прилежащих структур. Наличие характерных изменений соседних с околоушной слюнной железой органов и тканей в виде деформаций наружного слухового прохода, фиксации его стенок, появление опухолевидных разрастаний и свищей в области его нижней стенки, смещение отдельных элементов боковой стенки глотки, возникновение сосудистых изменений застойного характера, связанных со сдавлением части ствола наружной сонной артерии и позадичелюстной вены, — все это должно настораживать практического врача, что будет способствовать ранней диагностике онкологического заболевания и своевременной специализированной помощи.
Наш обзор завершен, уважаемые коллеги. до новых встреч.

