Новости
Диабет и дела сердечные. Часть 1 – ишемическая болезнь сердца
Фото из открытого источника (Яндекс-картинки)
-
 25.08.2023
25.08.2023
-
 600
600
Здравствуйте, уважаемые коллеги. Встречайте нашу новую статью для пациентов с сахарным диабетом.
Сахарный диабет — один из самых мощных факторов риска развития сердечно-сосудистых заболеваний. У 50% больных с СД 1 типа и у 80% людей с СД 2 типа регистрируется ранняя инвалидизация и преждевременная смертность в связи сердечно-сосудистыми осложнениями. Что же делать? Как избежать печальных последствий? Сегодня мы начинаем публикацию серии статей о влиянии сахарного диабета на сердечно-сосудистую систему. Наша первая статья будет о взаимосвязи сахарного диабета и ишемической болезни сердца (ИБС).
Как развивается ИБС при диабете?
Ишемическая болезнь сердца является самым распространённым осложнением со стороны сердечно-сосудистой системы при сахарном диабете. ИБС вызывается сужением или блокированием кровеносных сосудов, которые питают мышцу сердца (миокард), который при этом испытывает кислородное голодание. При длительном течении диабета и длительной кислородной недостаточности развивается ишемия сердечной мышцы, которая может закончится инфарктом1.
Субстратом ИБС чаще всего является атеросклеротическое сужение коронарных артерий (т.е. артерий, питающих миокард), как правило, не менее чем на 50-70%. Сужение сосудов происходит за счет уплотнения их стенки, образования в их толще бляшек, содержащих липиды (т.е. жиры), которые сужают просвет сосуда и ограничивают кровоток в кровоснабжаемой им зоне2.
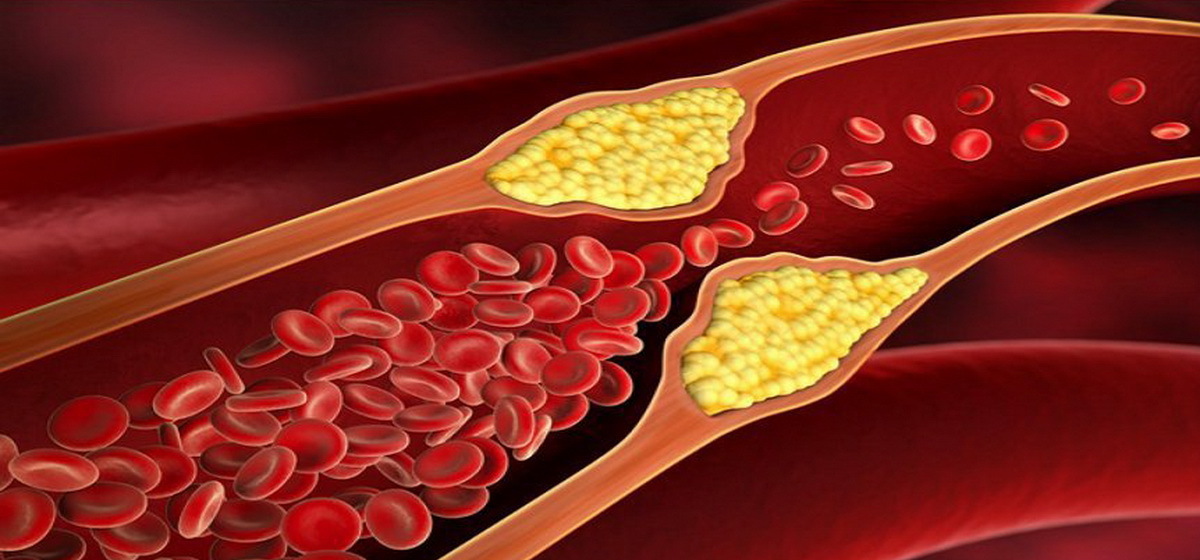
Атеросклеротическая бляшка (фото из открытого источника – Яндекс-картинки)
А причем здесь диабет, спросите вы. А при том, что диабет существенно усугубляет эти процессы в сосудах. При 1 типе СД ведущая роль в развитии ИБС отведена распространенному сужению мелких и крупных коронарных сосудов. Также из-за нехватки инсулина и недоступности глюкозы клетки миокарда переходят на получение энергии из жирных кислот. Такой процесс требует гораздо больше кислорода, а значит, при нагрузках его нехватка будет сильнее.
При втором типе диабета к этим нарушениям добавляются многочисленные атеросклеротические бляшки в артериях, поскольку этот тип диабета часто сопровождается повышенным уровнем жиров в крови. Их избыток способствует отложениям холестерина в сосудистой стенке с образованием тех самых бляшек. Их особенностью при повышении глюкозы является способность к разрыву. Именно они являются причиной закупорки сосуда тромбом при инфаркте и нестабильной стенокардии (предынфарктном состоянии)3.
Еще одной особенностью атеросклероза при сахарном диабете является его раннее начало – где-то на 8-10 лет раньше по сравнению с теми, у кого сахарный диабет, например, отсутствует4.
«Тихая ишемия» диабетика
На какие признаки следует обратить внимание диабетику, чтобы заподозрить ИБС?
Всем известно, что основным симптомом проблем с сердцем является боль в левой части груди. Однако, коварство ИБС при диабете состоит в том, что зачастую боль отсутствует. Поэтому она называется «тихой ишемией». «Тихая», «безмолвная» ишемия гораздо опаснее, риск внезапной остановки сердца в 3 раза выше, чем при обычной стенокардии. Пациенты со скрытым течением болезни обращаются к кардиологу только при обширном инфаркте, когда полное восстановление практически невозможно3.
Есть очень интересное исследование, которое говорит о том, что если у пациента уже был инфаркт миокарда, но нет сахарного диабета, то частота повторного инфаркта миокарда составит 18,8%. А если перед нами пациент, у которого диагностирован сахарный диабет, и уже был инфаркт миокарда .то его риск повторного инфаркта миокарда будет в 2 раза выше4.
Поэтому людям с диабетом надо обращать особое внимание на состояние своей сердечно-сосудистой системы. О наличии ИБС могут свидетельствовать такие признаки как: приступы одышки, кашля; перебои ритма; внезапная слабость, головокружение; резкие изменения частоты пульса и артериального давления; тошнота, спазм в животе; прилив жара, потливость3.
Если у вас есть любой из этих признаков – обязательно расскажите об этом своему лечащему врачу. Он назначит все необходимые обследования, чтобы оценить питание сердечной мышцы. При этом привычной кардиограммы может быть недостаточно – понадобится суточный мониторинг (так называемое холтеровское мониторирование), УЗИ сердца, функциональные тесты, возможно – коронарография и т.д.
Как предотвратить катастрофу?
Прежде всего, следует исключить факторы, которые провоцируют развитие ИБС у всех, вне зависимости от наличия диабета – это алкоголь, курение и лишний вес.
Что касается людей с сахарным диабетом, то у них основой профилактики ИБС является также контроль уровня сахара в крови. Как вы помните, для этого достаточно принимать сахароснижающие препараты, назначенные врачом, быть физически активным и правильно питаться. При этом рацион должен соответствовать принципам лечения не только сахарного диабета, но и ИБС.
Вот эти принципы:
Важно, чтобы калорийность диеты соответствовала энергетическим потребностям организма с учетом пола, возраста, степени физической активности.
При выраженном ожирении рекомендуется сокращение калорийности рациона до 1500-1700 ккал/сут с периодическим назначением разгрузочных дней.
При избыточной массе тела следует исключить из рациона белый хлеб, макаронные изделия, ограничить до 1-2 раза в неделю блюда из картофеля и круп.
Необходимо контролировать количество и качественный состав жира в рационе. Ограничить экзогенный холестерин – то есть поступающий с пищей. Для этого нужно ограничить жирных сортов мяса (свинины, баранины). При этом не следует полностью отказываться от мяса, необходимо только сократить его употребление до 1 раза в 1-2 дня.
А вот от готовых мясных изделий (колбас, сосисок, бекона и др.) стоит отказаться, как и субпродуктов (печень, почки, мозги). Они содержат наибольшее количество холестерина. При приготовлении птицы следует удалять жир и кожу, предпочтительнее использовать цыплят и индейку.
Рекомендуется ограничить потребление яичных желтков (2-4 в неделю), жирных сортов сыра, сливочного масла, сметаны, сливок. Обязательно вводить в свой ежедневный рацион 2 столовые ложки растительного масла в натуральном виде. Для приготовления салатов предпочтительнее нерафинированное подсолнечное и кукурузное масло, для приготовления пищи – чередовать рафинированное подсолнечное, оливковое, рапсовое, кукурузное масла.
Необходимо включать в ежедневный рацион морские продукты (морская рыба, морская капуста, морские беспозвоночные – кальмары, мидии, гребешки и др.), содержащие полиненасыщенные жирные кислоты семейства омега-3.
Оптимизировать потребление пищевых волокон (клетчатки), которая способствует выведению холестерина из организма и нормализует деятельность пищеварительной системы. Она содержится в овощах и фруктах. Больше всего клетчатки – в яблоках, черной смородине, бобовых, капусте брокколи, отрубях.
Рекомендуется увеличить долю овощей и фруктов в рационе. Они должны стать составной частью каждого приема пищи. Овощи желательно употреблять в сыром или тушеном виде.

Фото из открытого источника – Яндекс-картинки
Обеспечить организм полноценным белком животного и растительного происхождения. Для этого стоит включать в рацион обезжиренные или с низким % жирности молочные продукты (2 стакана молока или кефира в день, 30 г обезжиренного сыра, 100 г творога), а также рыбу, курицу, индейку, постное мясо – примерно 100 г в день.
Необходимо обратить внимание на обеспечение организма необходимыми микроэлементами, в частности, калием, кальцием, магнием. Наибольшее количество калия содержится в моркови, картофеле, кабачках, бобовых, томатах, несколько меньшее – в большинстве фруктов, мясе, рыбе. Кальцием богаты молочные продукты, особенно, сыр, в меньшем количестве – бобовые, орехи, соевые продукты. Магний содержится в бобовых, орехах, злаках, некоторое количество – в молоке, гречке, рисе.
Следить за водно-электролитным балансом. Рекомендуется готовить блюда без соли. В незначительном количестве (5-6 г/сут) добавлять в готовые блюда.
Обеспечить правильную технологическую обработку продуктов и блюд – удаление экстрактивных веществ, исключение жареных, консервированных блюд, острых специй. Убрать из рациона кофеинсодержащие и тонизирующие напитки (крепкий чай, кофе, кока-кола и др.). Рекомендуются отварные, тушеные и запеченные блюда5.
«Ботаника» позаботилась о вашем рационе и приготовила множество не только вкусных, но и полезных блюд.
Готовые замороженные блюда «Ботаника» - низкоуглеводное готовое питание, с просчитанными гликемическим индексом и нагрузкой. Не содержит сахара и крахмала.
Наши блюда - не лекарства, не панацея и не считаются лечебными или диетическими. Они лишь призваны вам помочь с подсчетом уровня гликемической нагрузки для контроля сахара в крови. А за лечением - необходимо обратиться к врачу.
Мы используем только экологические, натуральные ингредиенты, а удивительно вкусные рецепты составлены по рекомендациям врача-диетолога. Правильное и сбалансированное питание «Ботаника» – залог Вашего здоровья и хорошего самочувствия.

