Новости
Сложности дифференциальной диагностики туберкулеза. Часть 3.

-
 25.12.2020
25.12.2020
-
 1917
1917
Мы писали ранее о сложностях дифференциальной диагностики туберкулеза и внебольничной пневмонии на амбулаторно-поликлиническом этапе и в условиях пульмонологического стационара.
О коварстве туберкулеза говорят две красноречивые цифры, приведенные в журнале РМЖ: «Разнообразие возможных клинических и рентгенологических проявлений туберкулеза органов дыхания часто обусловливает установление неверного первоначального диагноза. Г.Р. Рубинштейн приводил данные 30–50-х годов о 35–45% расхождения первоначального и уточненного диагнозов при туберкулезе. А.Г. Хоменко в 1996 г. указывал на аналогичную частоту ошибочной диагностики туберкулеза. Имеет место как гипер-, так и гиподиагностика»1.
Продолжим рассмотрение клинических случаев, демонстрирующих сложности диагностики туберкулеза. Сегодняшний случай описывает проблему постановки диагноза на стыке пульмонологии, онкологии и фтизиатрии.
Клинический случай, представленный ниже, был опубликован в журнале «Вестник рентгенологии и радиологии» (Том 100, № 4 (2019).
Пациент А., 30 лет. Из анамнеза известно, что в течение 6 мес пациента беспокоил сухой кашель, в июне 2017 г. по месту жительства выполнена КТ органов грудной клетки (ОГК), выявлена аденопатия средостения; по результатам фибробронхоскопии патологии в бронхиальном дереве не выявлено.
По настоянию пациента в условиях стационара выполнена повторная видеобронхоскопия: выявлен стеноз сегментарного бронха верхней доли левого легкого (LB3), выполнена браш-биопсия, материал которой оказался неинформативен (клетки бронхиального эпителия). Тем не менее у пациента был заподозрен центральный рак верхней доли левого легкого с метастазированием в бифуркационные и паратрахеальные лимфатические узлы средостения.
От предложенной по месту жительства эксплоративной операции (торакотомия) пациент отказался и самостоятельно обратился в консультативно-поликлиническое отделение (КПО) ФБГНУ «ЦНИИТ» для уточнения диагноза. При обследовании в КПО реакция на пробу Манту с 2ТЕ ППД-Л через 72 ч – отрицательная, реакция на пробу с АТР (антиген туберкулезный рекомбинантный) через 72 ч – отрицательная. Клинический анализ крови и мочи – без особенностей. По данным КТ ОГК от 22.08.2017 г., у пациента выявлены сочетанная аденопатия средостения, преимущественно с поражением групп лимфоузлов 2R, 4R, 7, 4L, а также дистелектаз S1-2 и S3 левого легкого, связанный с аденопатией (рис. 1)2

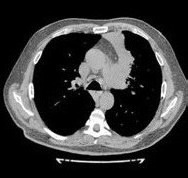
Рис. 1. Аксиальные срезы компьютерной томограммы в легочном (а) и средостенном (б) режимах пациента А.
В связи с сочетанным характером патологии (поражение как легочной ткани, так и средостения) было запланировано проведение комбинированного двухэтапного эндоскопического исследования. На первом этапе предполагалось выполнить видеобронхоскопию в стандартном разрешении с детальным осмотром верхнезонального бронха левого легкого, бронхоальвеолярный лаваж (БАЛ), при наличии технической возможности – браш-биопсию и щипцовую трансбронхиальную биопсию легкого. На втором этапе планировалось провести эндоскопическую ультрасонографию средостения эхобронхоскопом (ЭУС-б) с визуализацией бифуркационного лимфоузла с последующей тонкоигольной пункцией. Все исследования планировалось осуществить в условиях местной анестезии. 23.08.2017 г. пациенту выполнена видеобронхоскопия бронхоскопом Olympus BF 1Т150 (Olympus Corp., Japan). Интубация проведена через правый носовой ход. По результатам исследования гортань без особенностей. Трахея свободна, отделяемого нет. Бифуркация не расширена, карина острая, подвижная, устья бронхов 1–5-го порядка справа открыты, не деформированы, в просвете сегментарных бронхов единичные комочки слизистой мокроты. Слизистая видимых бронхов справа несколько отечна, гиперемирована. Слева: при осмотре бронхов верхней доли определяется перибронхиальный стеноз устья LВ1-2 до 3 степени, признаков пролиферативного поражения слизистой в указанной зоне нет. При акваскопии – устье стенозированного бронха открывается, признаков специфического поражения слизистой не выявлено. Слизистая бронхов слева умеренно гиперемирована, отечна (рис. 2).2
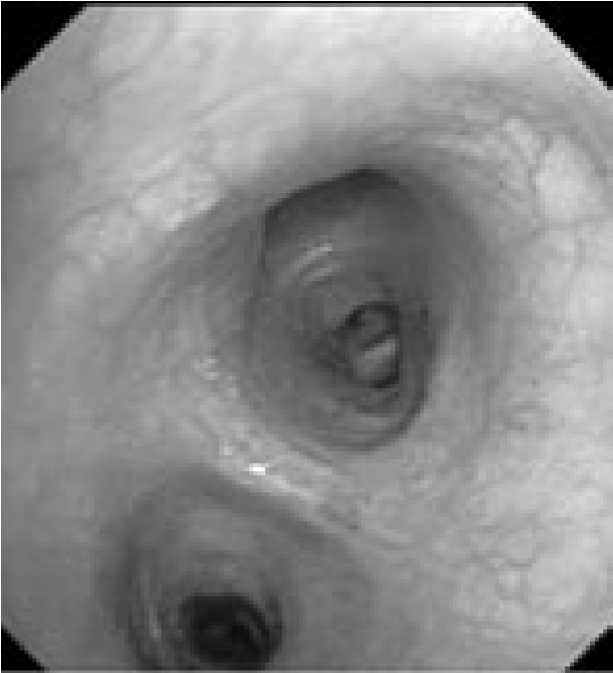
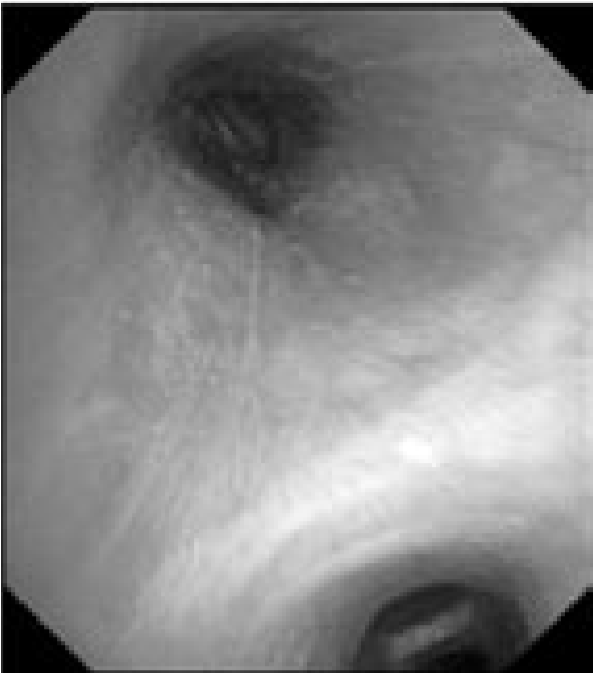
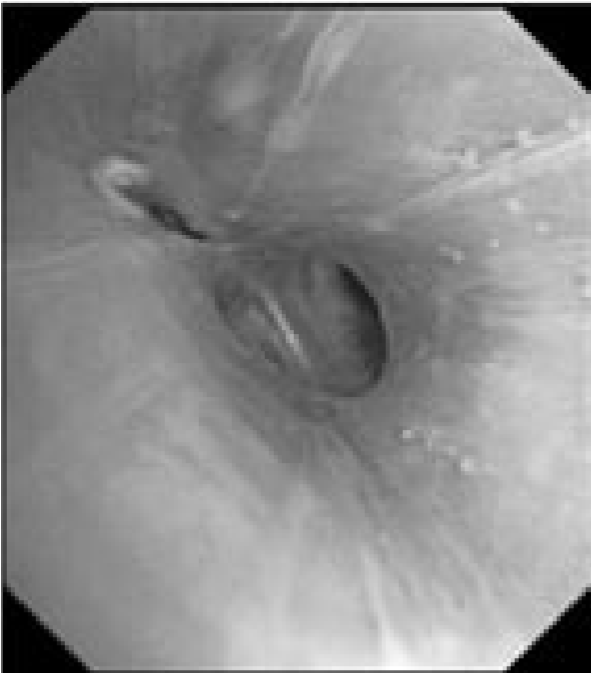


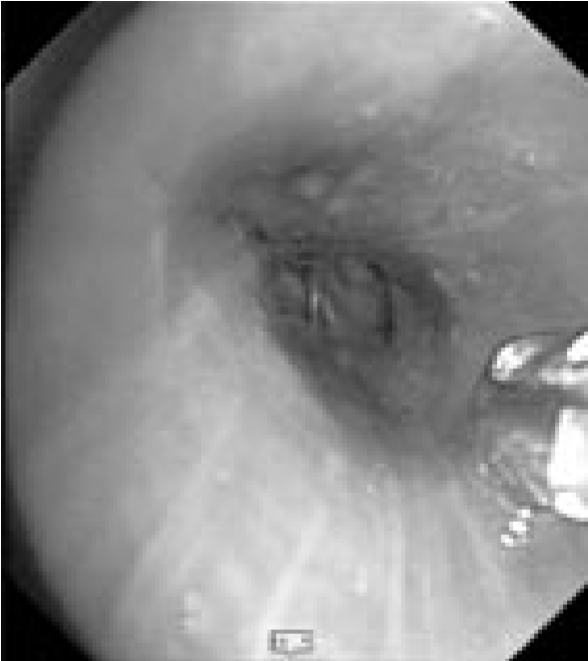
Рис. 2. Видеобронхоскопия пациента А., эндофото:
а – шпора верхнедолевого бронха левого легкого, визуализируется просвет нижнедолевого бронха (на 6 часов), на 12 часов – устья язычковых бронхов и верхнезонального бронха левого легкого; б – устье верхнезонального бронха левого легкого (LB1-2 и LB3), четко визуализируется продольный характер складчатости слизистой; в – детальный осмотр ветвей верхнезонального бронха: визуализируется перибронхиальное сужение устья LB1-2 до практически полного исчезновения просвета, дистальные ветви данного бронха осмотру недоступны, устье LB3 без особенностей, отмечается точечная пигментация слизистой над устьем LB1-2; г – осмотр устья бронха LB1-2 с помощью акваскопии (введение лаважного раствора в устье бронха под давлением) – признаков опухолевого либо специфического (туберкулезного) поражения слизистой не выявлено; д – осмотр устья бронха LB1-2 после выполнения акваскопии и забора БАЛ – скудное поступление пенистого отделяемого (по сравнению с активным дренажом из устья LB3 – на 4 часа); е – попытка выполнения щипцовой трансбронхиальной биопсии через устье LB1-2 (визуализируются бранши биопсийных щипцов – на 4 часа).
Пациенту выполнен комплекс биопсий в объеме: БАЛ через LВ1-2 (крайне скудный возврат), браш-биопсия там же. Проведение щипцовой биопсии в указанной зоне оказалось технически невозможным (высокий уровень отхождения бронха). Полученный диагностический материал был направлен на цитологическое и микробиологическое исследования (люминесцентная микроскопия, молекулярно-генетическое исследование, посев на жидкие питательные среды на МБТ) для верификации диагноза. Эндоскопическое заключение: Стеноз устья LВ1-2 до 3 степени, перибронхиальная форма. Диффузный двусторонний неспецифический бронхит 2 степени2
На втором этапе пациенту выполнена эндосонография средостения чреспищеводным доступом эхобронхоскопом Olympus BF UC180 (Olympus Corp., Japan) с применением ультразвукового центра EU-ME 1 (Olympus Corp., Japan). В ходе исследования в бифуркационной области визуализируется солитарный внутригрудной лимфатический узел (ВГЛУ) овоидной формы, размером 20×22 мм, с четкими контурами, слабой васкуляризации сосудами мелкого калибра, гетерогенной плотности, с зонами некроза, эластичный при пальпации инструментом (рис. 3).2
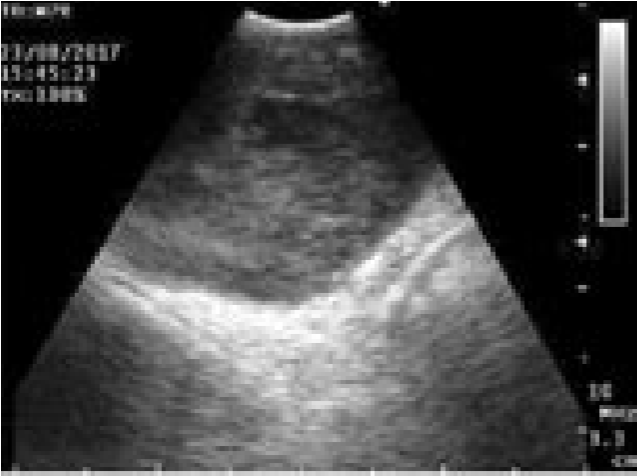
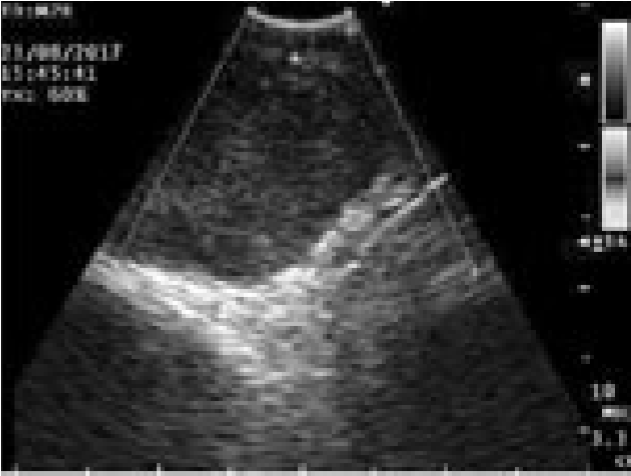
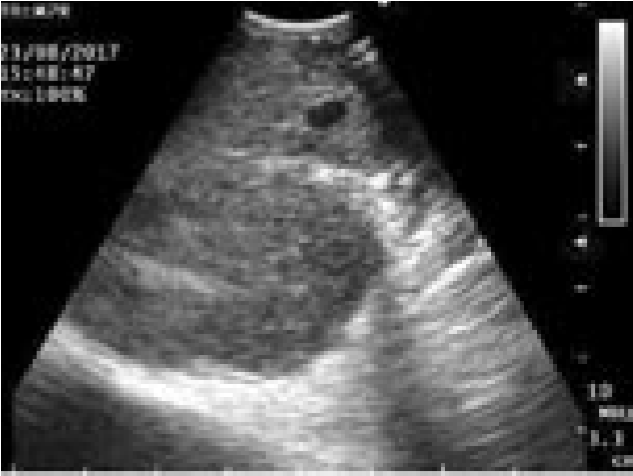
Рис. 3. Эндосонография средостения пациента А.: а – ультразвуковая картина лимфатического узла в бифуркационной области, в средней части лимфоузла определяется зона гипоэхогенеза (некротические массы); б – тот же узел, цветовое допплеровское картирование позволило определить зону васкуляризации в капсуле узла и выбрать оптимальную траекторию для выполнения тонкоигольной пункции; в – ультразвуковая картина перед проведением тонкоигольной биопсии – четко визуализируется дистальная часть оплетки иглы, с характерной акустической тенью (на 2 часа), детально различим гипоэхогенный участок в ткани лимфоузла (некроз).
Пациенту под контролем эндосонографии выполнено две серии пункций лимфоузлов группы 7 иглой Cook Echotip ProCore 22G (Cook Medical, Ireland). Полученный диагностический материал был направлен на морфологическое, цитологическое исследования, микробиологическое исследование (культуральное и молекулярно-генетическое) для верификации диагноза. Заключение по результатам эндосонографии: аденопатия средостения, более характерная для некротического поражения лимфоузла (туберкулезный лимфаденит?). Общая длительность комбинированного двухэтапного эндоскопического исследования составила 21 мин. Во время исследования и после него осложнений не отмечено2
Результаты исследования цитологического материала браш-биопсии: в препаратах обнаружены группы, склопления, пласты клеток бронхиального эпителия с выраженными признаками дистрофии и наличием выраженной лимфоцитарной и небольшой макрофагальной инфильтрации, часто встречаются эозинофилы и тучные клетки. Кислотоустойчивые микобактерии не найдены. Исследование цитологического материала жидкости БАЛ: альвеолярные макрофаги 79%, нейтрофилы 16%, лимфоциты 5%. По данным исследования цитологического материала пунктата ВГЛУ, в препаратах отмечаются эритроциты, зрелые лимфоциты разной степени сохранности, значительные участки клеточного детрита, на фоне которых просматриваются частицы разрушенных нейтрофилов и лимфоцитов. Встречаются единичные гистиоциты с признаками дистрофии и деструкции, небольшие участки фиброза. Заключение: картина хронического воспаления лимфатического узла. Анализ морфологического материала пунктата ВГЛУ: среди разрозненных элементов крови определяются единичные эпителиоидно-клеточные гранулемы, единичные гигантские многоядерные клетки.
Имеются небольшие фокусы некротически измененных масс. Окраска по Цилю–Нильсену отрицательная. Заключение: гранулематозное воспаление лимфатического узла, более всего соответствующее туберкулезному. Микробиологическое исследование. Молекулярно-генетическое исследование жидкости БАЛ – ДНК микобактерий туберкулеза (МБТ) не обнаружена; посев на жидкие и плотные питательные среды – рост МБТ не получен. Молекулярногенетическое исследование пунктата ВГЛУ – ДНК МБТ обнаружена; посев пунктата на жидкие питательные среды – рост МБТ получен; результаты теста лекарственной чувствительности: сохранена чувствительность к изониазиду (H), рифампицину (R), этамбутолу (E), пиразинамиду (Z), этионамиду, амикацину, капреомицину и левофлоксацину. Учитывая результаты комплексного бронхологического исследования, пациенту был установлен диагноз: Туберкулез ВГЛУ в фазе инфильтрации. МБТ (–). Перибронхиальный стеноз устья LB1-2 до 3 степени.
Назначена противотуберкулезная терапия по 1 режиму (HRZE в стандартных дозах) в соответствии с приказом МЗ РФ № 951 от 29.12.2014 г.2
Обсуждение.
Дифференциальная диагностика туберкулеза и рака легкого остается актуальным вопросом современной онкологии и фтизиатрии. Так, по данным M. Feng et al., туберкулезный генез изменений, выявленный при ПЭТ-КТ у пациентов с подозрением на рецидив рака легкого, составляет почти 37% от всего объема ошибочно установленных диагнозов рака легкого. Описаны случаи как туберкулеза, ошибочно расцененного как лимфома, так и первичной семиномы средостения, изначально расцененной как гранулематозный процесс. Нередки случаи реактивации туберкулезного процесса у пациентов с подтвержденным немелкоклеточным раком легкого на фоне приема таргетных препаратов, расцененные изначально как прогрессирование неопластического процесса. По данным K. Ramachandran et al., частота случаев ошибочно установленного диагноза туберкулеза легких при неопластическом поражении достигает 18%, при этом в 90% случаев пациентам назначалась противотуберкулезная терапия.2
Представленный клинический случай является показательным подтверждением важности проведения дифференциальной диагностики с туберкулезом при подозрении на неопластический процесс в легком и средостении. Пациенту с жалобами на длительный непродуктивный кашель была выполнена по месту жительства КТ грудной клетки, после чего как клиницист, так и рентгенолог рассматривали лишь версию развития рака легкого, игнорируя любые другие варианты. Бронхологическое исследование, выполненное дважды по месту жительства пациента, дало противоречивые результаты: в первом случае эндоскопист не усмотрел существенной патологии в бронхиальном дереве и не посчитал нужным (или же не имел возможности) провести биопсию. По результатам повторного бронхологического исследования, выполненного другим специалистом, был выявлен компрессионный стеноз одного из сегментарных бронхов левого легкого, по мнению врача – LB3. В этом случае была проведена защищенная браш-биопсия, однако ее характер и предполагаемые диагностические возможности изначально не позволяли надеяться на высокую эффективность, ведь при перибронхиальном стенозе сегментарного бронха, особенно в апикальной зоне левого легкого, эффективность браш-биопсии, а также щипцовой биопсии не превышает 50%. Подчеркнем, что полученный при повторной бронхоскопии материал был направлен лишь на цитологическое исследование, и никаких действий для исключения инфекции предпринято не было.2
При обследовании пациента в условиях ФБГНУ «ЦНИИТ» и ФГБУ «ФНКЦ» изначально принималась во внимание вероятность наличия у пациента иного заболевания, помимо предполагаемого рака легкого. Вместе с тем, даже исходя из рентгенологической картины, стало очевидным большое количество чисто технических ограничений, накладываемых на выполнение биопсии в зоне интереса у этого пациента. Наличие, по данным протокола предшествующей бронхоскопии, перибронхиального стеноза сегментарного бронха (предположительно LB3) сразу же сузило доступный оператору спектр диагностических модальностей, и ожидаемая диагностическая эффективность бронхоскопии у этого пациента, по нашим предположениям, составляла не более 50%. Именно поэтому и был запланирован комбинированный характер исследования, предусматривавший доступ не только к стенозированному бронху и паренхиме легкого, но и к изменениям в средостении у пациента. Уже на этапе выполнения видеобронхоскопии стало ясно, что расцененное при предыдущем исследовании расположение стеноза как LB3 оказалось ложным: истинное поражение бронха локализовалось еще апикальнее, в зоне устья LB1-2. Такая топика изменений делала фактически невозможным комплексный забор материала в связи с физическими ограничениями как эндоскопа, так и инструментария. Вместе с тем выполнение акваскопии позволило окончательно определить отсутствие пролиферативных изменений слизистой в зоне поражения, а также выявить косвенные эндоскопические признаки туберкулезного характера поражения (пигментация слизистой в зоне устья целевого бронха)2
Проведенная на втором этапе эндосонография средостения чреспищеводным доступом позволила прицельно осмотреть зону интереса в средостении, описать внутреннюю структуру заинтересованного лимфатического узла, выявив в его структуре зоны гипоэхогенеза, отражающие некротическое расплавление. Выполненные под ультразвуковым контролем тонкоигольные пункции позволили получить как гистологическое, так и микробиологическое подтверждение туберкулезного лимфаденита, что полностью изменило тактику ведения пациента, а также прогноз заболевания.2
Заключение.
Представленное клиническое наблюдение подчеркивает важность включения туберкулезного процесса в спектр предполагаемых нозологий при проведении дифференциальной диагностики у пациентов с подозрением на неопластический процесс. Наличие целого ряда анатомических особенностей, осложняющих выполнение эндоскопических бронхобиопсий у таких пациентов, зачастую требует от эндоскописта-бронхолога использования комбинированного подхода, применения как классических (бронхоскопия), так и высокотехнологичных методов диагностики (эндосонография средостения).
Несмотря на развитие медицины, шагнувшее далеко вперед, дифференциальная диагностика туберкулеза с другими заболеваниями легких представляет серьезную задачу, требующую, порой, нестандартного подхода к ее решению.
Список литературы:
- Вопросы диагностики и дифференциальной диагностики туберкулеза органов дыхания в современных условиях
- Сивокозов И.В., Евгущенко Г.В., Березовский Ю.С., Сазонов Д.В., Карпина Н.Л. Возможности бронхоскопии и эндосонографии в дифференциальной диагностике туберкулезного и метастатического поражения средостения. Вестник рентгенологии и радиологии. 2019; 100 (4): 209–14.

